新しい脳外科医療

平成22年8月17日(火)、病診連携システム登録医の先生方をお招きして勉強会を開催いたしました。勉強会の内容をまとめましたので、以下にご紹介いたします。
当院の脳神経外科では、脳出血やくも膜下出血等の脳卒中に対する外科的手術だけではなく、新しい分野の脳神経外科手術に取り組んでいます。今回、最新の治療である「画像誘導手術」と「難知性疼痛に対する外科治療」について、紹介させて頂きました。
1. multimodalityを駆使した画像誘導手術
近年の神経画像診断技術の進歩は目覚しく、それらの脳神経外科手術への応用が課題となっている。特にMRIは、解剖学的な構造の描出にとどまらず、質的診断や機能的診断も可能とした。我々の施設では高磁場MRIを核とした統合型手術室(BrainSUITE: Brain Lab)を有し、最先端の神経画像を脳神経外科手術に応用している(図1)。
実際には、術前に通常の解剖学的構造を把握するMRI撮影に加え、性状等を把握する質的診断画像であるMRS(MR spectroscopy)及び機能的診断画像であるfMRI(functional MRI)、DTI(diffusion tensor image)を施行。病変の性状の分布、悪性度及び運動野、言語野、それらを連絡する神経線維の走行を把握する。それぞれの画像は、手術プランニングソフトに転送し合成された後、手術計画に用いられる。以上より、腫瘍などの病変により変位した正常構造物や機能の局在を3次元的に把握する事が可能となり、より的確に手術を計画できる(図2)。手術中は、手術計画がナビゲーション装置と連動し、解剖、性状及び機能情報を術者に提供する。また、機能的な神経局在の把握には神経電気生理学的な手法を用いる事により、画像情報を担保する。術中及び術直後に随時MRIを撮影し、予定通り手術が遂行されている事と予期せぬ合併症が生じていないかどうか検証する。
以上の様に、最新の神経画像とナビゲーション、術中MRI、神経モニタリングが連動する事により手術成績が飛躍的に向上する。我々の施設では、2006年8月よりBrainSUITEを稼動し、主となる脳腫瘍のみならず、脳血管障害やパーキンソン病に対する手術への有効性も実感している。また、症例も400例を越え、術前から術中の作業は、スムーズかつ安全に施行されている。最新の画像診断を駆使したBrainSUITEでの手術により、手術手技の正確性と安全性が向上する。また、術中画像は、術者の技術向上にも寄与する。これらは、今後の脳神経外科手術の方向性を提示しているものと考える。


2.難治性神経障害性疼痛に対する治療戦略

疼痛は、大きく「侵害受容性疼痛」と「神経障害性疼痛」の2種類に分類される。(図3)前者は、打撲などの炎症やがんにより痛覚の末梢受容器が過剰に刺激される痛みであり、治療としては、鎮痛剤やモルヒネが有効である。後者は、脊髄障害や脳出血後の視床痛等、より中枢性の神経障害による痛みであり、一般的に鎮痛剤は無効である。そこで、神経障害性疼痛に対する治療には、抗うつ剤や抗てんかん剤が用いられるが、一部に治療抵抗性を示す症例がある。近年の神経画像の進歩により、難治性疼痛の原因として、原因部位より高位の中枢神経に活動の変化が生じている事が示され、より多角的に治療していく必要がある。
難治性疼痛に対する脳神経外科治療の歴史は古く、神経切断による治療を始めとした手術が行われてきたが、長期成績が悪く、主な治療とはならなかった。原因としては、末梢レベルでのneuromodulation(神経修飾)は、より高位の変化を惹起し、新たな痛みの原因を生じる事が推測されている。よって、より中枢側をneuromodulationする事による治療が試みられ、視床や運動皮質に対する電気刺激が行われてきた。概ね50%の症例に50%の疼痛減弱効果をもたらすといわれるが、頭蓋内に電極を入れるという治療の侵襲性の大きさと患者側の抵抗は強く、一般的な治療とはならなかった。
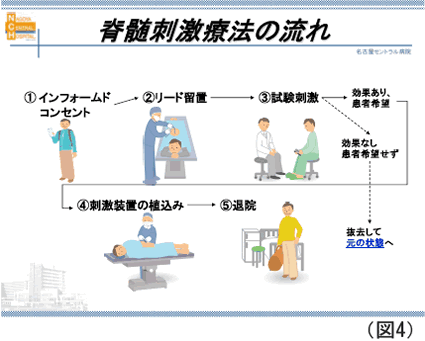
今まで、神経障害性の難治性疼痛の治療の主な選択肢となり得なかった外科的治療だが、近年のSCS(脊髄刺激療法)のリバイバルにより変化が生じている。SCS自体の歴史は古く、日本でも1992年より保険認可されている治療である、上記の中枢側をneuromodulationする発想と矛盾し、効果もいまひとつであったため拡がりをみなかったが、ここ数年間では最も多い外科的治療となっている。背景として、①脊髄刺激装置及び刺激電極の改良による機器の進歩、②低侵襲性および③比較的、疼痛の種類を問わない事、が挙げられる。疼痛抑制の機序は不明だが、有効性が格段によくなったとの報告が相次いでいる。当院でも、地域の脳外科に先駆けてSCSに取り組み、良好な成績を上げている。実際は、硬膜外麻酔の要領で脊髄に刺激電極を留置する。体外に出た電極から、1週間の試験刺激を経て、有効であれば刺激装置を前胸部または下腹部に留置、電極と接続する。入院は、試験刺激及び刺激調節期間を含めて、3週間程度である。また、患者は自分である程度の刺激調節ができるプログラマーを持ち、刺激のon-offや出力等を症状に応じて調節する。(図4)
疼痛がADLに与える影響は、麻痺などの直接的な障害よりも大きいとの報告もある。我々も疼痛のために寝たきりに近い状態であった症例にSCSを施行し、歩行可能となった例を経験した。SCSをはじめとする外科的治療が、少しでも難知性疼痛に苦しむ患者の救いとなり、多角的な治療戦略に貢献できる時代が来たと感じている。